はじめに
2 点識別覚(Two-Point Discrimination)とは,皮膚に同時に加えられた 2 つの刺激を 2 つであると識別する感覚で,複合感覚の一つです。
2 点識別覚の検査は,2 点を識別できる最小の距離(2 点識別閾値)を得る検査です。
この検査によって,静的触覚の分布密度や一次体性感覚野への投射が良好であるかどうかを調べることができます。
この記事では 2 点識別覚の検査器具,検査方法,判定基準などについて詳しく解説します。
静的 2 点識別と動的 2 点識別がありますが,この記事は静的 2 点識別についてです。
目次
検査器具
ディスクリミネーター(ディスク・クリミネーター)Disk-Criminator(図 1)やスピアマン式触覚計などの専用の器具があれば便利です。
専用の器具は高価です。
2 つの触覚刺激を同時に加えることができるものであればなんでもかまいませんので,様々なもので代用することができます。
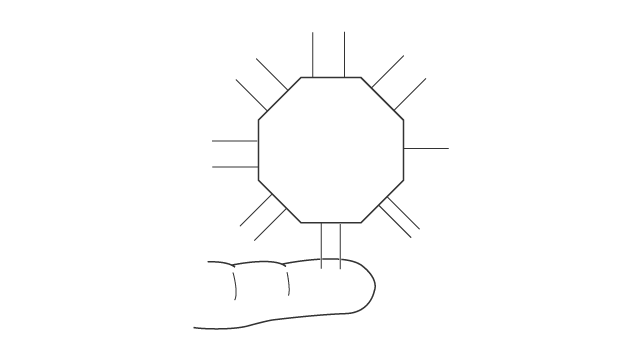
ゼムクリップを伸ばして使うことができます。
手に入りやすいので便利です。
ノギス(キャリパー,キャリパス)を使うときには,皮膚にあたる部分の形に注意し,広い面であたらないようなものにします。
コンパスもよく使います。
コンパスというと,算数の図形で使った針と鉛筆がついたものしか連想しない人もいるかもしれませんが,様々なものがあります。
触覚刺激として適切で,広げた角度を固定できるものがいいでしょう。
検査方法
準備
楽な姿勢にすることで,検査に集中できるようにします。
また,検査する部位を適度に固定し,安定させます。
手の検査であれば,被検者には机に向かって楽な姿勢で椅子に腰かけてもらいます。
そして,机の上にタオルやクッションを置き、その上に検査する手を置いてもらうことで,手を安定させます。
検査は閉眼で行いますが,被検者から検査する部位が見えないようにするためのついたてなどがあると便利です。
部屋が寒くて皮膚温が下がりすぎてしまうと,触覚が低下してしまい,検査ができなくなります。
検査に先立ち,正常部位で検査方法の説明と練習を行います。
まずは被験者に見てもらいながら 2 点と 1 点の刺激を加え,検査刺激を理解してもらいます。
そして,「これから 2 点あるいは 1 点で触りますので,その都度,2 点と感じたら“2 点”、1 点と感じたら“1 点”,どちらかわからない場合には“わからない”と言ってください9)」と説明します。
検査刺激
圧迫の強さについては,皮膚蒼白部ができるかどうかを基準にする方法があります。
皮膚蒼白部(ブランチ blanch)を作らない程度の圧迫2)にするという方法と,皮膚蒼白部が生じるぎりぎりの強さで加圧し,皮膚蒼白部が生じた瞬間に加圧をやめる9)という方法があります。
他には,検査器具の重さのみによる圧迫で統一する方法5)もあります。
検査刺激の時間について書いている文献を見つけることができなかったのですが,私が学校で習ったのは触れてすぐに離すだったような気がします。
また,検査器具を販売している酒井医療株式会社のサイト3)には 3 秒とあります。
2 点は同時に触れ,均等な圧力が加わるようにします。
2 点が同時に触れていないと,2 点だと分かりやすくなります。
2 点の圧力が同じでなければ,圧力が弱い方の刺激に気づかないといったことが起こります。
また,検査器具の保持が不安定で揺れていたりして,2 点交互に圧力が変わると,2 点であると分かりやすくなります。
刺激を繰り返す場合も同じ圧力である必要があります。
圧力のコントロールはかなり難しく,検査の再現性を下げる原因となります。
2 点刺激は体の長軸と平行に加えます(図 1)。
その理由について書かれた文献はまだ見つかっていません。
おそらく,円柱状の人体では,長軸に交差するようにあてると,曲面に 2 点をあてることになり,同時にあてるのが難しくなりますが,平行にすれば平面にあてることになりやすく,簡単になるということだと思います。
検査の手順
多くのバリエーションがあり,調べればいくらでもでてきそうです。
比較的,入手しやすい情報源からいつかピックアップしました。
どれが,スタンダードなのかは分かりません。
どの方法も,かなりの集中を求められるうえに,時間もかかります。
被検者の疲労やイライラがでた場合は,柔軟に対応する必要があります。
バリエーション 1
ベッドサイドの神経の診かた1)に載っている方法です。
2 点刺激の間に随時,1 点刺激をまじえて,10 回の刺激を行います。
被験者の答え方としては,2 点で触ったと感じたら「2」,1 点で触ったと感じたら「1」と答えてもらうようにします。
答えが正確であれば,2 点間の距離を縮めて,10 回の刺激を行います。
これを 2 点を識別できなくなるまで繰り返し,2 点識別閾値を得ます。
最初の 2 点刺激の間隔は書かれていません。
2 点識別閾値(後述)の標準値より少し大きな間隔で始めるといいでしょう。
随時 1 点刺激を入れるのは,2 点刺激だと分かっていないのに「2」と答えていないかを確認するためです5)。
文献には「2 点刺激ばかりくり返さず,随時,1 点刺激をまじえて,それぞれ 10 回ぐらい検査する」とありますが,「それぞれ」が何を指すのかがよく分かりません。
もしかしたら,2 点刺激と 1 点刺激をそれぞれ10回くらいということで,全体で 20 回触るということがもしれません。
バリエーション 2
1 回の 2 点刺激を 2 点間の距離を短くしながら繰り返します。
2 点で触ったと感じたら「2」,1 点で触ったと感じたら「1」と答えてもらいます。
ある間隔で1回触って「2」と答えたら,間隔を 1 mm 短くして触り,「2」と答えたらまた 1 mm 短くするというのを繰り返し,「1」と答えたら終わりです。
検査器具の片方の 1 点は固定し,もう片方の 1 点を近づけていきます。
この方法は,ある人に教えてもらった方法です。
どこかに載っている方法なのかもしれませんが,確認できていません。
バリエーション 3
「知覚をみる・いかす-手の知覚再教育2)」にある方法で,指腹の検査として書かれています。
ディスクリミネーターを使います。
2 点間の間隔は 5 mm から始めます。
間隔を短くしていき,3 回中 2 回が正答となる最短距離を調べます。
刺激に対してすぐに正答が得られるうちは,1 回のみの刺激で識別できていると判定してよく,より短い間隔の刺激に移ります。
そして,反応が遅くなったり,間違うようになったりし始めたら,同じ間隔の刺激を 3 回行います。
最初の 5 mm が識別できなければ,間隔を広くしていきます。
バリエーション 4
「新 知覚をみる・いかす – 手の動きの滑らかさと巧みさを取り戻すために9)」にある方法です(前述の本の新版でやり方が変わっています)。
ディスクリミネーターを使います。
まず健側の検査を行います。
2 点刺激は 5 mm 間隔から開始し徐々に距離を狭め,2 点と識別できる最短距離を測定します。
2 点刺激と 1 点刺激はそれぞれ 5 回ずつランダムに計 10 回加えます。
10 回のうち 7 回以上正答したら,2 点間の距離を狭めます。
次に患側の検査を行います。
2 点間の距維は 15 mm から始め,あとは同じ手順です。
15 mm を識別できなかった場合は明記されていませんが,間隔を広くしていくことになると思います。
ただし,使う器具によって測定できる間隔は制限され,例えば酒井医療のディスク・クリミネーターであれば,15 mm より大きい間隔は 20 mm と 25 mm のみです。
バリエーション 5
広い間隔から始めて,徐々に狭くしていき,識別できる最短の距離を確認します。
次に,狭い間隔から始めて,徐々に広くしていき,識別できるようになる距離を確認します。
双方の距離が一致した値が,2 点識別閾値となります4)。
狭くしていって得た 2 点識別閾値と広くしていって得た 2 点識別閾値の平均値をとることもあります6)。
判定・記録
2 点を識別できていると判定する基準
統一されていないようです。
同じ間隔で何回かの刺激を行う場合,正答率による判定基準があります。
3 回中 2 回が正答であれば識別できているとする2)なら,正答率は約 67 %です。
正答率の基準は文献により 50 〜 70% の間でばらついているようです7)。
被験者が 2 点か 1 点かを迷いはじめたら,その時点で識別できていないとする場合もあるようです7)。
2 点識別閾値
健常者の 2 点識別閾値は諸説ありますが,よく引用されるベッドサイドの神経の診かた1)では以下のようになっています。
指尖:3 ~ 6 mm
手掌,足底:15 ~ 20 mm
手背,足背:30 mm
脛骨面:40 mm
指尖は 1 mm としている文献8)もあります。
異常値
ベッドサイドの神経の診かた1)では,2 点識別閾値よりも値が多少大きいというだけで,2 点識別覚の障害だとは判定できないというようなことが書かれています。
そして,左右差があれば病的であるとしています。
つまり,カットオフ値のような正常と異常を分ける値は載っていません。
他の文献でもカットオフ値は載っていないことが多いような印象です。
指腹については,以下のような基準2)があります。
正常:5 mm 以下
良:6 mm 〜 10 mm
可:11 mm 〜 15 mm
さらに,同じ文献2)に「3 ~5 mm であれば正常,10 mm 以内であればその手は実用的である」,「6 mm 以内であれば,物体の識別は良好」,「5 mm 以上では点字の識別は困難」とあります。
指尖での 2 点識別が 12 mm 以上であれば,神経の裂傷あるいは重度な絞扼を受けていることを示す9),との記述もあります。
正常,鈍麻,消失という分け方をしている文献はみつけられていません。
回復や増悪の判断
2 点識別閾値が変化したと判断するためには 2 mm 以上2),あるいは 3 mm 以上9)の値の変化が必要です。
検査が実施できる条件(触覚に関して)
2 点を識別する以前に,触覚がある程度保たれていなければ,2 点識別覚の検査は行えません。
この点に関して,以下のような記述がありました。
「闘値が SW モノフィラメン卜の 4.31 番以下で残存または回復しており,また,局在についてもさらなる回復が見込まれるレベルにあることが確認できたら,手の実用的な機能の獲得のために,回復した受容器の分布密度や皮質への投射の状態について調べておく必要がある9)」
記録
記録は刺激部位と 2 点識別閾値を記録します。
ただし,検査方法が統一されていませんので,圧迫の強さや判定方法なども記録した方がいいことがあります。
検査方法を統一するために決めなければならないこと
2 点識別覚の検査方法は,文献によって様々であり,どれが標準なのかもよく分かりません。
また,検査方法について必要なことを全て網羅して書いている文献もみつかりませんでした。
例えば,ベッドサイドの神経の診かた1)にある方法では,10 回の刺激のうち何回正答であれば,2 点を識別できているとするのかについて書かれていません。
検査方法を統一するために決めなければならないことを考えてみました。
以下に列挙します。
- 検査器具の触れる部分の形状
- 検査刺激の強さ(圧迫の強さ)
- 検査刺激の時間
- 2 点刺激の向き(体の長軸に平行か,直角か)
- 刺激の回数
- 2 点刺激と 1 点刺激の割合
- 検査開始時の 2 点の間隔
- 2 点の間隔は狭めていくのか?広げていくのか?
- 2 点の間隔を変えていく幅(何 mm ずつか?)
- 有効桁数
- 検査する点に対して,1 点をあてて固定しもう 1 点を動かすのか? 2 点の中央に検査する点をおいて,両方を動かすのか?
- 2 点を識別できていると判定する基準
- 全身の 2 点識別閾値の標準値,異常値
- 2 点識別閾値が変化したと判断する値の変化の基準
- 室温
おわりに
2 点識別覚検査の目的(意義)については別の記事でまとめています。
こちらもおすすめ
スポンサーリンク参考文献
1)田崎義昭, 斎藤佳雄: ベッドサイドの神経の診かた(改訂18版). 南山堂, 2020, pp99-100.
2)中田眞由美, 岩崎テル子: 知覚をみる・いかす-手の知覚再教育. 協同医書出版社, 2005, pp65-67.
3)酒井医療: 評価 (2)知覚検査(2021年4月19日引用)
4)松川則之, 小鹿幸生: 感覚系の情報収集. CLINICAL NEUROSCIENCE. 2003; 21: 290-293.
5)嶋脇聡, 酒井直隆: 静的および動的二点識別法による視覚障害者と晴眼者の手掌面触覚の比較. 日本機械学会論文集. 2006; 72: 829-834.
6)壬生彰, 西上智彦, 岸下修三, 孫康基, 山本昇吾, 田中克宜, 梶原沙央里, 田辺曉人: 慢性非特異的頚部痛症例における頚部身体イメージの変質と臨床症状との関係. PAIN RESEARCH. 2015; 30: 30-36.
7)内山靖: 理学療法における感覚障害の評価. 理学療法. 1995; 12: 271-280.
8)大西晃生, 他(訳): 臨床神経学の基礎メイヨー医科大学教材(第3版). メディカル・サイエンス・インターナショナル, 2001, pp134.
9)中田眞由美(編著): 新 知覚をみる・いかす – 手の動きの滑らかさと巧みさを取り戻すために. 協同医書出版社, 2019, pp187-192.
2019 年 6 月 15 日
2021 年 4 月 19 日
2025 年 3 月 15 日

コメント